la neuroimagen
neurorradiología
11 feb 2023
1 feb 2023
Hipertensión intracraneal benigna
Benign intracranial hypertension: transverse sinus stenosis (green arrows), Mekcel cave enlargement (red arrows) and empty sella (blue arrow). Hipertensión intracraneal benigna: estenosis de senos transversos (flechas verdes), agrandamiento de cavum de Meckel (flechas rojas) y silla turca vacía (flecha azul).
2 may 2019
17 abr 2018
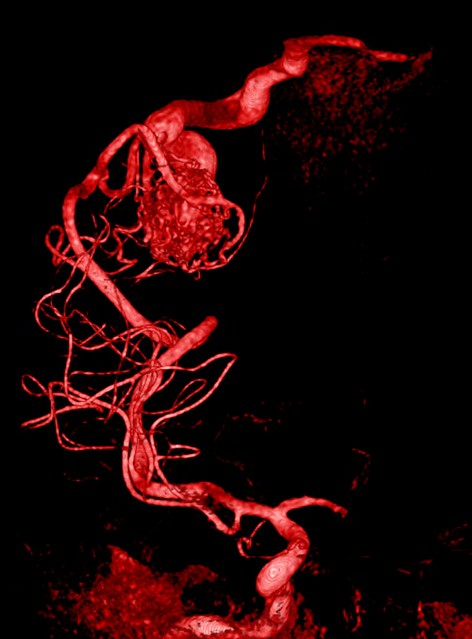
Embolización de epistaxis
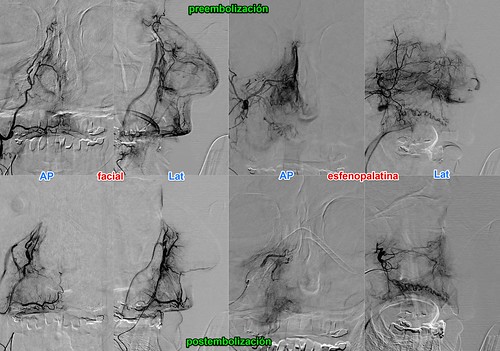
La embolización con partículas de las arterias que irrigan la mucosa nasal es un valioso recurso en caso de epistaxis incoercibles. En este paciente se realizó embolización con partículas de polivinilalcohol (PVA) en arterias esfenopalatina y facial del lado derecho. Las imágenes superiores son previas a la embolización y las inferiores muestran el resultado angiográfico tras la embolización. Se consiguió detener la hemorragia lo que permitió el tratamiento médico de una cardiopatía. Estas imágenes nos sirven de pretexto para enlazar con un buen artículo al respecto titulado Endovacular Treatment of Epistaxis.
27 feb 2018
Angiomas cavernosos (cavernomas)
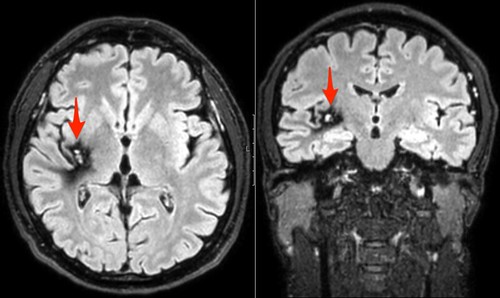
El angioma cavernoso o cavernoma o malformación cavernomatosa cerebral es una malformación vascular no visible mediante angiografía que se suele diagnosticar mediante resonancia magnética. Su manejo ha estado sujeto a múltiples controversias. En un intento de mejorar la información sobre esta entidad patológica un panel de expertos clínicos del consejo científico del "Angioma Alliance" ha realizado un minucioso trabajo cuyo resultado es una guía para el manejo clínico del angioma cavernoso cerebral, que resume la información existente y emite una serie de recomendaciones para el manejo del angioma cavernoso cerebral en cuanto a epidemiología e historia natural, pruebas y consejo genético, criterios diagnósticos y standard radiológico y consideraciones neurológicas y neuroquirúrgicas. Un trabajo serio y concienzudo que ayudará tomar decisiones a los pacientes con esta patología. Las imágenes de resonancia magnética que mostramos corresponden a la secuencia FLAIR en los planos axial y coronal de un paciente con un cavernoma insular posterior. Podéis ver otro ejemplo en una entrada anterior de la neuroimagen llamada cavernoma talamomesencefálico.
28 jun 2017
Sobre malformaciones arteriovenosas cerebrales
Una referencia bibliográfica de primer nivel sobre malformaciones arteriovenosas cerebrales. La revista Stroke acaba de publicar un interesante análisis de la Asociación Americana del Corazón/Asociación Americana del Ictus sobre las malformaciones arteriovenosas cerebrales que concluye con la emisión de una serie de recomendaciones sobre su manejo terapéutico. Un documento de referencia y de colección. El artículo se titula Management of Brain Arteriovenous Malformations: A Scientific Statement for Healthcare Proffesional From the American Heart Association/American Stroke Association.
De postre añado un comentario editorial del Journal of Neurosurgery sobre el estudio ARUBA publicado en febrero.
La imagen que se muestra es una interpretación de volumen de una angiografía rotacional de una malformación arteriovenosa nidal dependiente de ramas de la arteria cerebral media y con drenaje venoso superficial.
De postre añado un comentario editorial del Journal of Neurosurgery sobre el estudio ARUBA publicado en febrero.
La imagen que se muestra es una interpretación de volumen de una angiografía rotacional de una malformación arteriovenosa nidal dependiente de ramas de la arteria cerebral media y con drenaje venoso superficial.
20 jun 2017
Hemocromatosis
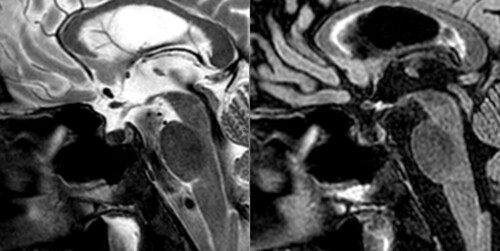
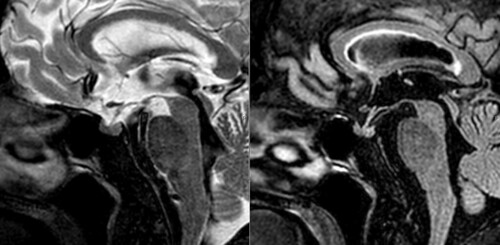
La solución al caso problema Neurorradiología nº 7 es hemocromatosis como fue brillantemente deducido en el comentario. La hiposeñal difusa en secuencias T2 y FLAIR de la adenohipófisis que se puede ver en la resonancia magnética mostrada más arriba, esta vez en el plano sagital, es secundaria al depósito de hierro en un paciente que sufre panhipopituitarismo y en cuyos antecedentes figura, entre otras comorbilidades varias, el diagnóstico de hemocromatosis. Más abajo mostramos para comparar la señal en secuencias T2 Y FLAIR de una hipófisis normal.
13 jun 2017
Neurorradiología caso problema nº 7
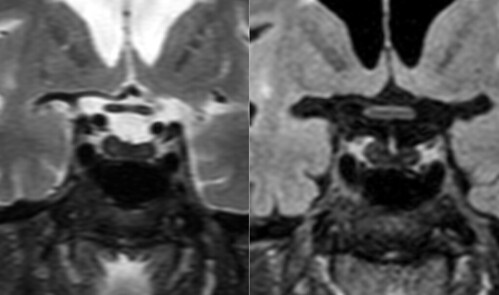
Neurorradiología caso problema nº 7: resonancia magnética cerebral de paciente de aproximadamente 60 años con hipoituitarismo y algún dato más que me permitiréis reservarme de momento. Se muestran reconstrucciones coronales sobre la silla turca de las secuencias 3D T2 y 3D FLAIR.
24 may 2017
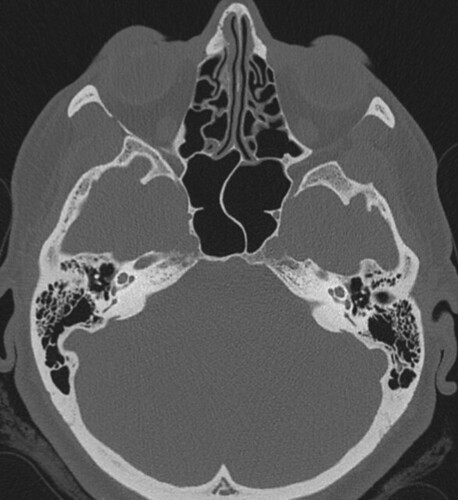
Otosclerosis fenestral bilateral
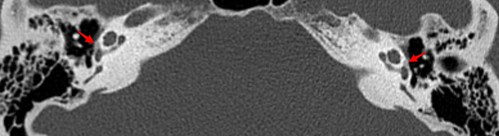 |
| Otosclerosis fenestral bilateral. Haz click en esta imagen para verla completa |
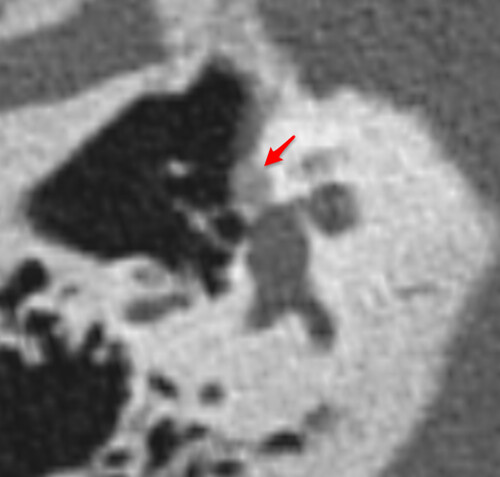
Neurorradiología caso problema nº 6: Otosclerosis fenestral bilateral. Con el material gráfico disponible para el lector no era sencillo identificar los pequeños focos otospongióticos presentes en los márgenes anteriores de ambas ventanas ovales (hay que tener en cuenta la desventaja en las condiciones de visualización de los lectores respecto al autor, que dispone de una magnífica estación de trabajo y el estudio completo). Aún así estos no han pasado desapercibidos para algunos agudos diagnosticadores. Con un poco de zoom en la imagen del medio (para verla completa hay que hacer click en ella) y con un reformateo oblicuo en el plano del estribo en la imagen inferior se hace muy evidente la existencia de dichas lesiones radiolucentes características de otosclerosis fenestral bilateral en fase inicial. Normalmente la otosclerosis suele ser un diagnóstico clínico para el que no suele ser necesario realizar estudios de imagen, no obstante se suele recurrir a ellos si existen dudas razonables sobre la naturaleza de una hipoacusia. Como lectura recomendada sugerimos el siguiente artículo del AJNR: Imaging in otosclerosis: A pictorial review. Enhorabuena a los acertantes y gracias una vez más a todos los participantes.
16 may 2017
Neurorradiología caso problema nº 6
Se trata de la tomografía computerizada de una mujer de 42 años con hipoacusia de transmisión derecha y normoacusia izquierda. Reflejos casi ausentes en oído derecho. Un consejo: poned el vídeo a pantalla completa. Podéis sugerir diagnósticos en los comentarios (este caso se presta poco a la respuesta múltiple). Y podéis sugerir más de un diagnóstico. Una vez más gracias por vuestra participación.
28 abr 2017
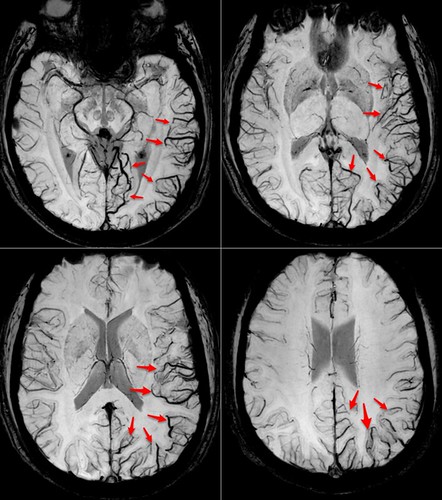
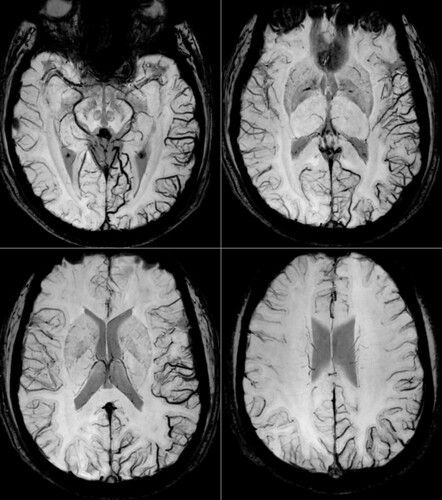
Migraña
Neurorradiología caso problema nº 5: efectivamente, como la mayoría de los participantes han supuesto, se trata de la resonancia magnética de un paciente durante una crisis de migraña. La dilatación venosa en la región temporoccipital izquierda unida a la ausencia de hallazgos en el resto del estudio (incluyendo una secuencia T1 tras la administración de contraste paramagnético y secuencias angiográficas) nos sugiere fuertemente este diagnóstico. La imagen potenciada en susceptibilidad es la más sensible para detectar estas alteraciones venosas. Como sugerencia de lectura el siguiente informe de dos casos parecidos al nuestro: Susceptibility-Weighted Imaging in Migraine with Aura. Gracias por participar.
 |
| Respuestas recibidas |
25 abr 2017
Neurorradiología caso problema nº 5
Neurorradiología caso problema nº 5: paciente varón joven que busca atención médica urgente por dificultad para la lectura y el habla, cefalea holocraneal intensa, náuseas y bradiqpsiquia. Mostramos imágenes de magnitud postprocesadas de la secuencia potenciada en susceptibilidad de la resonancia magnética que se le realizó. El resto del estudio (que incluyó angioRM venosa, angioRM 4D, y T1 3D con contraste) no mostró anormalidades significativas.
Las respuestas son anónimas, se puede enviar más de una respuesta y en el momento del envío se pueden consultar los resultados provisionales. El que lo desee puede razonar su respuesta en los comentarios.
20 abr 2017
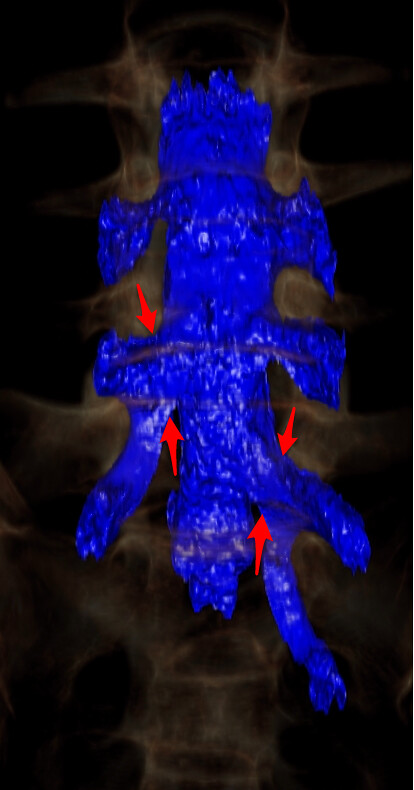
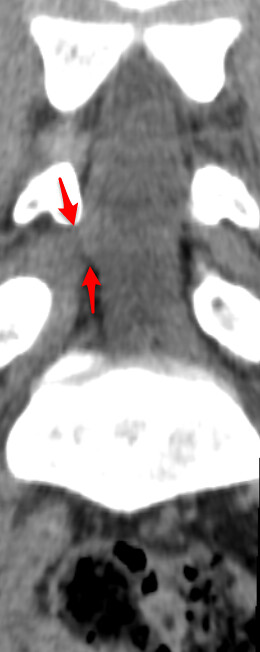
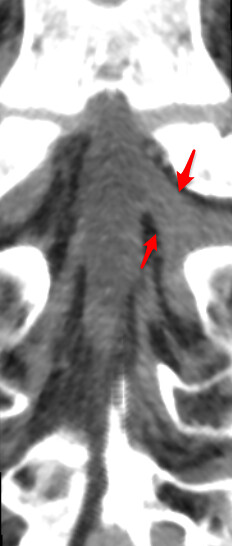
Múltiples raíces conjuntas
La solución al caso problema nº 4 de neurorradiología es: múltiples raíces conjuntas. Concretamente raíz conjunta L4-L5 derecha y L5-S1 izquierda, como se aprecia en la interpretación de volumen y en las reconstrucciones coronales curvas mostradas. La raíz conjunta es una variante anatómica en la que dos raíces emergen hacia sus respectivos forámenes a través de un manguito radicular común y produce una asimetría del saco tecal que puede llevarnos a pensar que existe algún tipo de patología, especialmente hernias discales. Como lectura recomendada la siguiente "clinical features of conjoined lumbosacral nerve roots versus lumbar intervertebral disk herniations".
Un 56 % de los que habéis tenido a bien aventurar una respuesta disteis en el clavo. Podéis consultar los resultado provisionales inmediatamente después de enviar vuestra respuesta haciendo click en "see previous responses". Por supuesto las respuestas son anónimas. Aprovecho la ocasión para agradecer cualquier aportación bibliográfica que queráis añadir en los comentarios que, a buen seguro, enriquecerá el contenido del blog.
Un 56 % de los que habéis tenido a bien aventurar una respuesta disteis en el clavo. Podéis consultar los resultado provisionales inmediatamente después de enviar vuestra respuesta haciendo click en "see previous responses". Por supuesto las respuestas son anónimas. Aprovecho la ocasión para agradecer cualquier aportación bibliográfica que queráis añadir en los comentarios que, a buen seguro, enriquecerá el contenido del blog.
 |
| Respuestas recibidas |
17 abr 2017
Neurorradiología caso problema nº 4
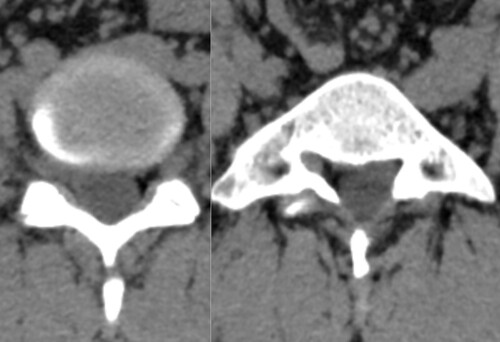
Neurorradiología caso problema nº 4, paciente joven con dolor lumbar mecánico se presenta TC lumbar. Siguiendo la sugerencia de un lector propongo hoy cinco opciones para que elijáis la que más se ajusta a vuestra opinión que, por supuesto, podéis aclarar o extender en los comentarios a la entrada.
6 abr 2017
Arteria subclavia derecha aberrante
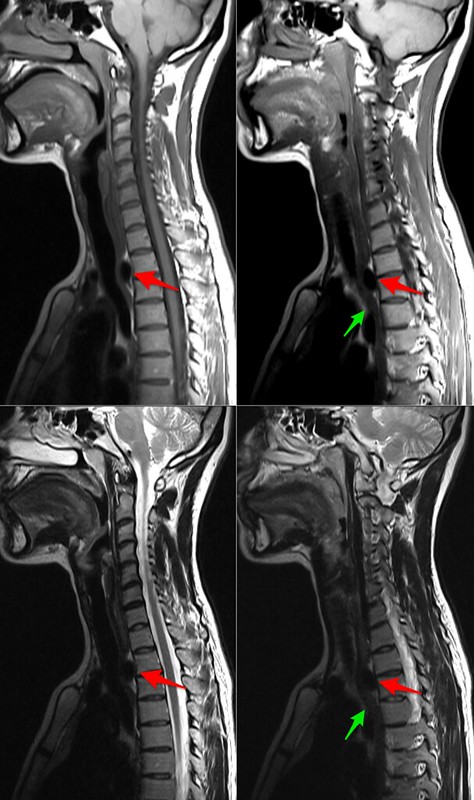
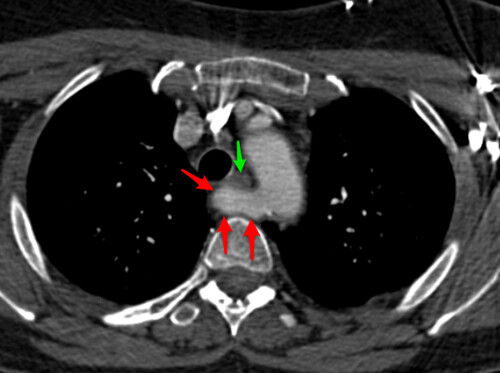
La solución al caso problema de neurorradiología nº 3 es arteria subclavia derecha aberrante, la malformación más frecuente del arco aórtico. No es estrictamente neurorradiológico, es más bien vascular, perdonadme la licencia. Fue un hallazgo incidental en una paciente joven que acudía por parestesias en miembros inferiores. La paciente no se quejaba de disfagia. Las flechas rojas señalan la arteria subclavia derecha aberrante cruzando por detrás del esófago (flechas verdes) hacia el lado derecho. Una reconstrucción coronal permite ver el trayecto arterial de izquierda a derecha y de abajo a arriba. La tomografía computerizada que muestro corresponde a otro paciente (la paciente anterior no disponía de TC torácica) y en ella podéis ver la porción proximal de la arteria subclavia derecha aberrante en el cayado aórtico (flechas rojas) pasando por detrás del esófago (flecha verde). Como lecturas recomendadas dos, la primera un bonito artículo sobre anomalías congénitas del arco aórtico y la segunda un artículo del AJR de 1966 titulado "arteria subclavia derecha aberrante: aspectos clínicos y radiológicos", básicamente ilustrado con esofagogramas, como recuerdo histórico. Una vez más agradezco vuestra participación y os recuerdo que podéis comentar no sólo para aportar ideas, sino simplemente para mostrar vuestra coincidencia con una hipótesis diagnóstica (aunque sea una aportación de otro lector) o, por supuesto, para mostrar vuestro desacuerdo, hacer una crítica o recomendar alguna otra lectura.
Suscribirse a:
Entradas (Atom)